TÌNH HUỐNG LÂM SÀNG
Bệnh nhân nam 71 tuổi.
Triệu chứng
Đau dữ dội giữa ngực.
Bệnh sử
1h trước đó bệnh nhân thức dậy vào lúc 4h vì đau ngực. Đau lan lên tay trái và kèm theo khó thở, buồn nôn và nôn.
Tiền sử
+ THA chẩn đoán cách đây 6 tháng.
+ Hút thuốc (48 bao/năm).
Khám
Da ẩm ướt, đau ngực.
Mạch: 85 bpm, đều.
HA: 148/82 mmHg.
JVP: Không nổi
Tim phổi bình thường.
Không phù ngoại vi.
Xét nghiệm
CTM: Hb 13.8, B.CẦU 10.2, PLT349.
U&E: Na 138, K 4.2, Urea 5.7, Creatinine 98.
Troponin I: Tăng 23.4 (Sau 12 h).
Creatine kinase: Tăng 977 (Sau 12 h).
XQ ngực: Bình thường.
Siêu âm tim: Giảm vận động thành dưới thất trái, EF 50%.
Câu hỏi:
1. ECG có hình ảnh gì?
2. Nên ghi lại ECG? Tại sao?
3. Điều trị?
4. Nên làm lại ECG này khi nào và vì sao?
ĐÁP ÁN
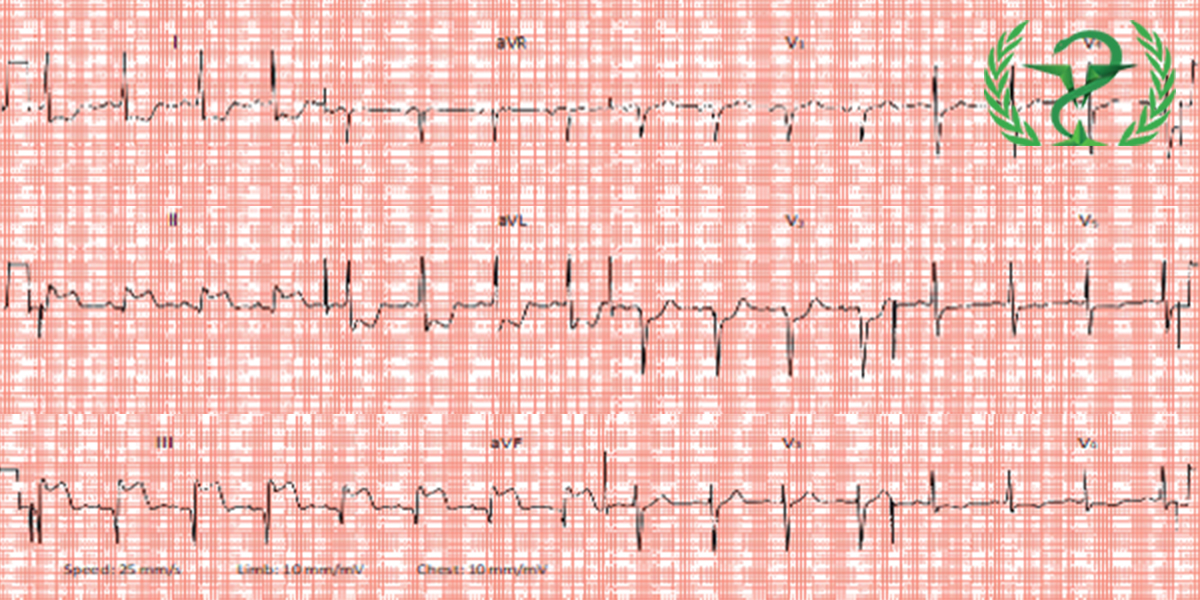
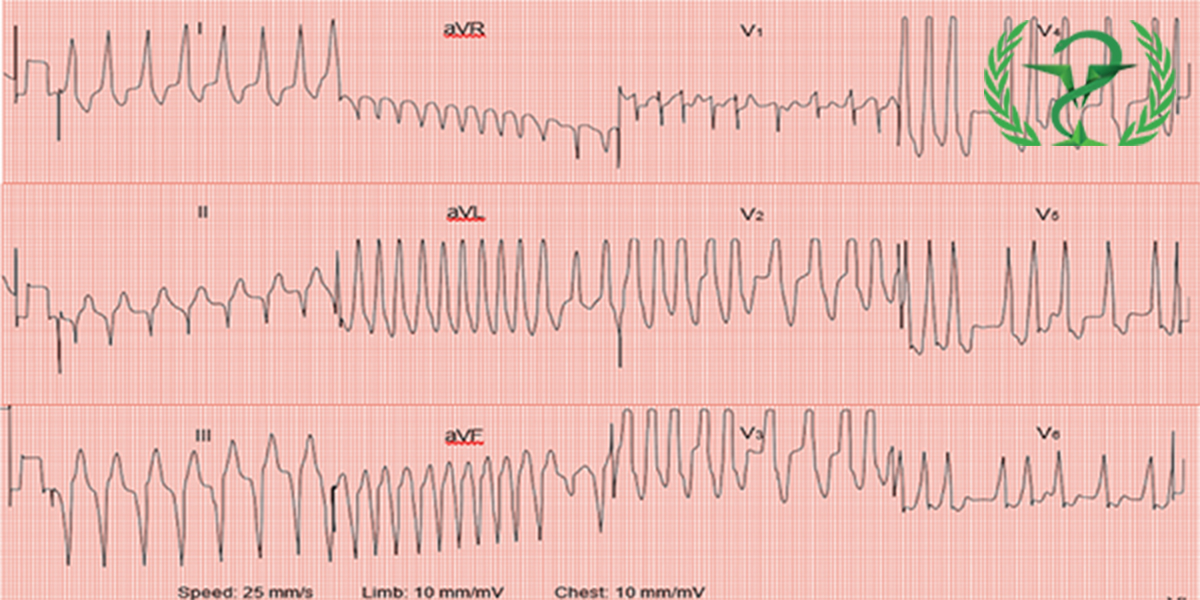
Phân tích ECG:
Tần số: 85 bpm
Nhịp: Nhịp xoang
Trục QRS: Bình thường (+10°)
Các sóng P: Bình thường
Khoảng PR: Bình thường (154 ms)
Khoảng QRS: Bình thường (92 ms)
Các sóng T: Lateral T inversion
Khoảng QTc: Bình thường (428 ms)
Bình luận:
ST chênh lên ở chuyển đạo dưới (II, III, aVF) kèm theo ST/T chênh xuống đối xứng chuyển đạo bên (I, aVL, V5–V6).
Trả lời:
1. ECG có hình ảnh nhồi máu cơ tim cấp thành dưới có ST chênh lên (STEMI).
2. ECG khác nên làm sử dụng chuyển đạo bên phải ngực (RV1–RV6) để tìm bằng chứng nhồi máu thất phải hay đi kèm nmct thành dưới.
3. Aspirin 300 mg uống (sau đó 75 mg mỗi ngày), clopidogrel 300 mg uống (Sau đó 75 mg mỗi ngày trong 1 tháng), glyceryl trinit Tần số ngậm dưới lưỡi, giảm đau (diamorphine, kèm chống nôn), thở oxy. Cần tái tưới máu bằng PCI, nếu không có PCI cần dùng tiêu huyết khối.
4. Có – nếu dùng tiêu huyết khối, ECG nên làm lại sau 90 phút dùng thuốc đánh giá tái tưới máu thành công hay không. 50% ST sẽ không chênh. Ngoài ra trong suốt quá trình dùng tiêu huyết khối hoặc PCI cần theo dõi ECG đề phòng nguy cơ loạn nhịp.
Bình luận:
• Cần làm ECG cấp cứu ở bất kỳ bệnh nhân nào có đau ngực. Sự xuất hiện của ST chênh lên thể hiện có tắc nghẽn mạch vành cần phục hồi tái tưới máu nhanh chóng bằng PCI hoặc tiêu huyết khối. Thời gian là vàng- càng để lâu thì cơ tim sẽ càng bị hoại tử nhiều hơn .
• 10-50% có nhồi máu thất phải kèm theo nmct thành dưới. có thể chẩn đoán dựa vào chuyển đạo trước tim bên phải (RV1–RV6) và chú ý ST chênh lên ở RV4. Nmct thất phải nhận ra vì nó có thể gây rối loạn huyết động, suy thất phải (tĩnh mạch cổ nổi và phù ngoại vi). Nếu bệnh nhân xuất hiện tụt huyết áp, có thể là do suy khả năng bơm của thất phải, giảm cấp máu cho thất trái do đó, dù có dấu hiệu suy tim phải, vẫn phải bù dịch tĩnh mạch duy trì chức năng đổ đầy thất trái. Đây là tính huống đặt catheter Swan-Ganz có thể có lợi trong theo dõi huyết động.
• Thất bại khi tái tới máu bằng tPA cần cân nhắcdùng tiếp tiêu huyết khối hoặc PCI. Nếu ST vẫn chênh lên không giảm xuống 50% sau 2h dùng tPA, thì 80-85% liệu pháp này đã thất bại
• Chẩn đoán phân biệt ST chênh lên bao gồm nhooig máu cơ tim, phình vách thất trái, đau ngực Prinzmetal, viêm màng ngoài tim, LBBB và hội chứng brugada
Nguồn: MAKING SENSE of the ECG – Andrew R Houghton and David Gray
🔎 Tra cứu thông tin tiện ích hơn trên App Tuệ Y
🌐 Link tải CH Play: Tuệ Y